産科医不足・麻酔科医不足の緊急提案
―産科麻酔科専門医制度を新設― |
1.要旨
日本の周産期医療・救急医療に携わる産科医・麻酔科医の医師不足は深刻です。特に、産科医不足が早急に改善されない限り、奈良県や東京都における妊婦のたらい回し事件、お産難民、さらには麻酔医不足による医療事故は今後さらに増える事が予測されます。ところで、産科医不足対策として助産師外来・院内助産院が全国で進められていますが、この応急策は周産期における医療レベルの低下を来たすのみならず、我国の大きな社会問題である少子化対策・医療事故防止策・産科医不足対策などの解決には程遠いと言わざるを得ません。私は永年の産科開業医の経験から、我国の産科医不足・麻酔科医不足の緊急対策として現行の産婦人科専門医の他に、産科・麻酔科専門医制度を新たに設けて頂くことを提案します。
2.産婦人科専門医について
日本産科婦人科学会認定の産婦人科専門医になるためには、大学卒業後、2年間の初期臨床研修を終了した後、学会の定めた卒後研修指導施設での3年間以上の臨床研修が必要です。つまり、現行の産婦人科専門医の資格を得るためには5年を要します。しかし、産婦人科専門医として一人前の安全な医療を行なうためには、さらに5年以上の臨床経験が必要です。
|
|
3.産婦人科専門医の特殊性:産科医と婦人科医の違い
産婦人科医は周産期医療を専門とする産科医と、子宮/卵巣の疾患・不妊症など内分泌を専門とする婦人科医に大別されます。両者の違いは、婦人科医は慢性的な婦人科疾患を専門としますが、産科医は母児の生命にかかわる救急医療・全身管理を的確にこなす専門知識・技術が求められます。産科医は子宮癌・不妊症などの婦人科疾患の研修も重要ですが、今日の周産期医療の特殊性を考えた場合、緊急時の麻酔管理、母児の全身管理、そして分娩時の痛みをとる麻酔医としての臨床研修はより重要です。しかし、2年間の初期臨床研修制度が始まったことによって、産婦人科専門医が麻酔科を研修するだけの時間的余裕が無くなった事は、救急医療を余儀なくされる産科医にとって不都合です。産科医・麻酔科医不足を早急に改善しなければ、日本の周産期・救急医療の崩壊は決定的になるでしょう。
ここで提案するのが現行の産婦人科専門医制度に加えて、産科・麻酔科専門医制度、あるいは産婦人科・麻酔科専門医制度を新しく設けることです。産科医を目指す医師に限って、卒後初期研修の2年間を麻酔科で研修した後、周産期医療(産科学)を2年間、あるいは産科婦人科学を3年間研修する制度です。この制度の長所は母児の救急医療・全身管理を得意とし、産科麻酔(無痛分娩)が可能な産科・麻酔科専門医が4〜5年間で誕生することです。麻酔科標榜医と産科専門医の2つの資格を短期間で取得し、即周産期医療の第一線で活躍できるのは若手医師にとって最大の魅力です。
4.麻酔科医不足が周産期医療に及ぼす影響
分娩方法には通常の経膣分娩と帝王切開があります。日本の赤ちゃんの約15%が帝王切開で生まれていますが、帝王切開には麻酔が不可欠です。劇薬を用いる麻酔には、しばしば生命の危険を伴う事があります。緊急を要し術中に大量出血する常位胎盤早期剥離・前置胎盤などの麻酔のリスクは、骨盤位など予定された帝王切開に比べて危険度は極めて高くなります。安全な麻酔・安全な手術が出来るかどうかの鍵は、術中の異常出血に対する輸血・呼吸循環などの全身管理を専門とする麻酔医がいるかどうかに左右されます。帝王切開は麻酔医のいる病院で行なうのが理想ですが、麻酔医がいない施設では緊急時には産科医が嫌でも麻酔をせざるを得ないのが実情です。麻酔医不足は手術時の医療事故を増すだけでなく、ハイリスク妊婦のたらい回しの原因にもなることから、産科医不足対策と同様に麻酔科医不足対策を急ぐ必要があります。
米国では帝王切開の麻酔は勿論、通常のお産にも産科医と麻酔科医が管理するのが一般的です。何故ならば、米国ではお産の痛みを軽減する無痛分娩が主流だからです。しかし、日本のお産は痛いままの自然分娩が安全と考えられているために無痛分娩の普及が遅れ、さらに麻酔医不足のために通常のお産に麻酔科医が立ち会うことは稀です。緊急事態がいつ起こるか分からないお産の現場に、麻酔科の知識・技術を修得した産科医が誕生する事によって日本の周産期医療のさらなる発展が期待されます。
5.産科・麻酔科専門医制度の利点
<妊婦・国側のメリット>
今の日本には痛いお産を望まれる妊婦さんは一人もいません。しかし、日本のお産は痛みを取らない昔流の自然分娩が主流です。その訳は、日本のお産に妊婦を過度の痛みから守る予防医学(科学)の概念がないからです。分娩時の激しい痛みは妊婦の呼吸を早め、子宮内の胎児に悪影響(過呼吸→低酸素)を及ぼすことが度々あります。分娩時の激しい痛みを我慢させることは妊婦と子宮内の胎児にとって害あって一利無しです。「お産は痛いのが当たり前」、この昔からの言い伝えがある限り日本の周産期医療のさらなる進歩は望めません。産科・麻酔科専門医制度の導入は日本のお産の歴史を自然から科学へ塗り替え、より安全で痛みから解放された満足いくお産を提供してくれます。自然の長所をいかし、短所(痛み)を科学(麻酔)で補う医療(産科麻酔)を多くの妊婦さんが待ち望んでいます。
|
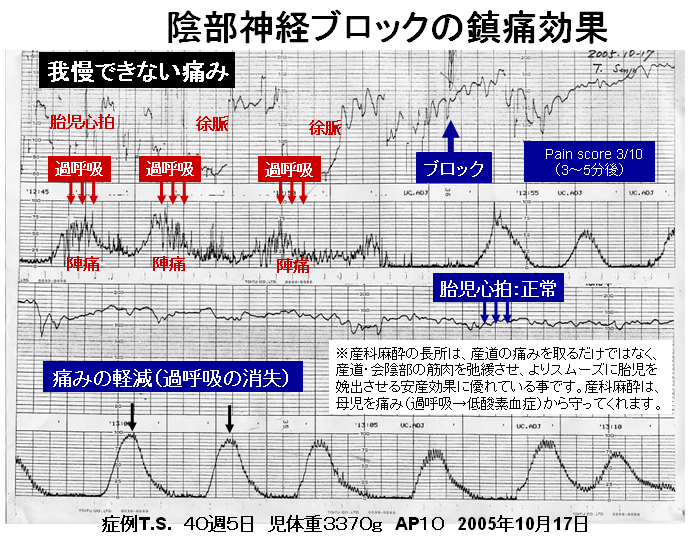 |
麻酔科医は手術や分娩時の痛みを取る専門家であると同時に、救急医療における全身管理のプロです。産科・麻酔科専門医制度のメリットは、分娩/手術時における異常出血、ハイリスク妊婦の全身管理、新生児の蘇生術(呼吸管理・体温管理)などの緊急疾患に対して、その場で敏速な処置が可能になることです。新制度の導入によって、周産期に多発する医療事故、妊婦のたらい回しなどの発生頻度は著しく減少し、膨大な医療費削減が期待されます。
6.お産に予防医学(科学)を導入
産科麻酔科専門医制度、あるいは産婦人科麻酔科専門医制度の導入によって安全で満足いくお産を提供し、事故から母児を守ることも少子化対策の一つです。安全・安心・快適なお産、医療事故から母児を守り、たらい回しを防ぎ、無駄な医療費を削減するためにも産科・麻酔科専門医の育成が急務です。日本ではお産は痛くて当たり前、赤ちゃんは黄疸が出て当たり前、この非科学的なお産の現場に科学者の卵である医学生は関心を持ちません。産科医不足による周産期医療の崩壊を防ぐためには、お産に科学を取り入れる事です。日本の周産期医療に欠けているのは、正常が異常にならないための予防医学です。産科麻酔科専門医、あるいは産婦人科麻酔科専門医の新制度の導入によって、日本の周産期医療は大きく前進する事が期待されます。
|
久保田産婦人科麻酔科医院
院長 久保田史郎
7/19/2010 |
 |